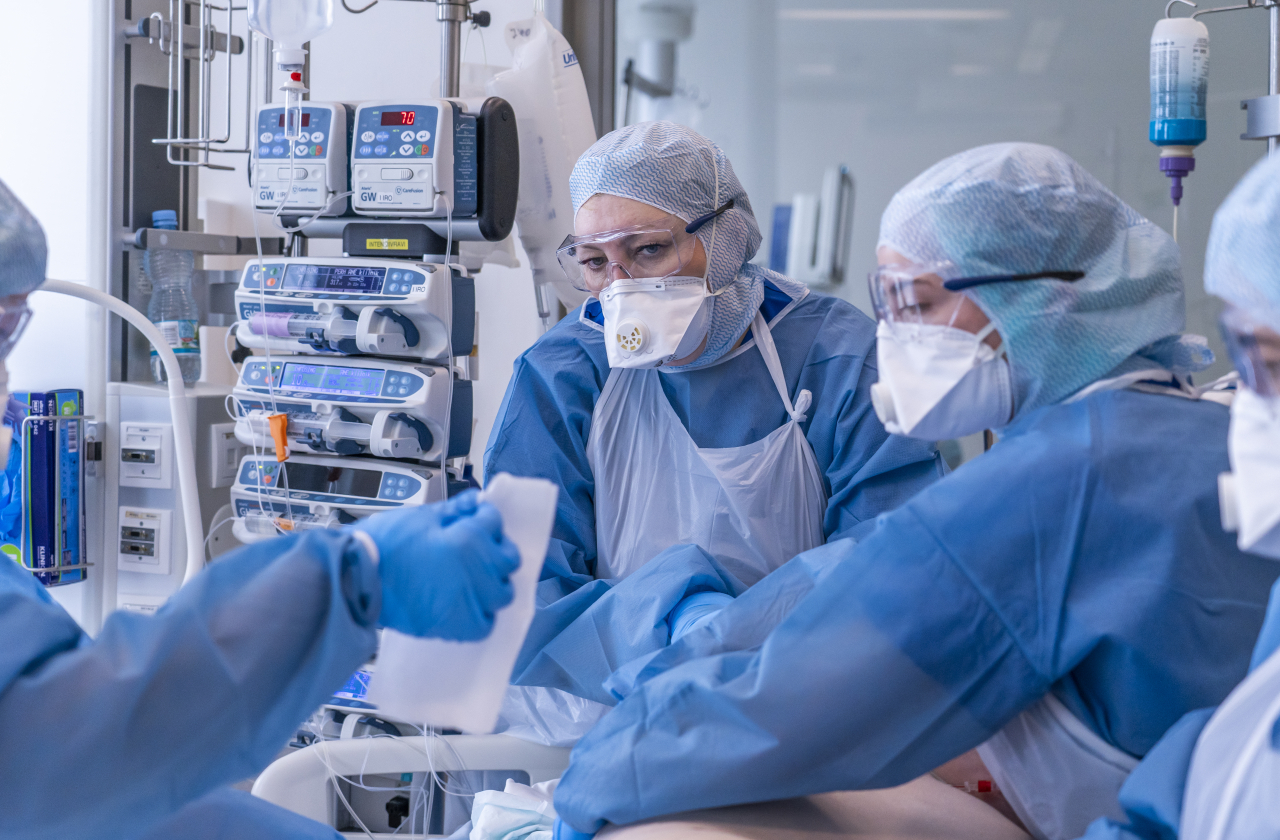
Vaktsineerimata COVID-patsientide haiglaravi nōuab ääretult ressurssi
09.11.2021„Tervisepooltunnis” on külas Regionaalhaigla kvaliteediteenistuse juht Priit Tohver ning arutlusele tulevad erinevad vaktsiini puudutavad vastuargumendid, müüdid ja murekohad. Miks jõudis vaktsiin turule tavapärasest palju kiiremini ja kas kvaliteedis tehti järeleandmisi? Miks on vajalik kolmas tõhustusdoos? Miks vaktsineerida, kui ka vaktsineeritud nakatuvad? Kas võrreldes esimese lainega on viiruse kohta tulnud uusi teadmisi? Miks on vaktsineerimata patsientide ravi kulukam? Kuula põhjalikku arutelu dr Tohveriga taskuhäälingu uuest episoodist.
Koroonavaktsiinid töötati välja tavapärasest palju kiiremini. Nüüd tagasi vaadates, kui õigustatud oli hirm selle ees, et turule toodi kiirustades ravim, mille kõrvalmõjusid ei jõutud põhjalikult uurida?
Kindlasti kergitas see kulmusid. Varasemalt oli vaktsiin kõige kiiremini välja töötatud nelja aastaga ja nüüd valmis vaktsiin 9 kuuga. Olin isegi kriitiliselt meelestatud. Kas neid tulemusi saab usaldada ja äkki on siin nurkasid lõigatud? Jõudsin veendumusele, et siin pole tegu nurkade lõikamise, vaid mitme hea faktori kokku langemisega. Alustuseks omab seesama tehnoloogia, mille peal mRNA vaktsiine toodetakse, teatud eeliseid teiste tehnoloogiate ees. mRNA vaktsiinikandidaate on lihtsam ja kiirem toota kui viirusvektoreil põhinevaid vaktsiine nagu AstraZeneca.
Samuti tehti rahvusvaheliselt tihedalt koostööd. Viis päeva pärast seda kui hiinlased avaldasid COVID-i järjestuse, olid ameeriklased juba loonud esimese vaktsiinikandidaadi. Koostöö regulaatorite ja tootjate vahel võimaldas kiiremini jõuda ühest uuringuetapist teise, sest info töötlemiseks oli kõrgendatud tähelepanu.
Investeeriti palju raha ehk sisuliselt võeti vaktsiinitootjatelt ära risk. Nad said paralleelselt kandidaate toota ja uuringutesse saata, teadmata, kas kandidaat töötab või mitte. Nii sai samaaegselt palju etappe läbida. Tavaliselt oodatakse enne teise etappi liikumist ära esimesed tulemused.
AstraZeneca oli alguses üks enamlevinud vaktsiine, ent sai kõvasti kriitikat kui väiksel hulgal vaktsineeritutest avaldusid kõrvaltoimed. Mitmed riigid lõpetasid vaktsiini manustamise. Minusugusele võhikule tundus arusaamatu, miks nii kaduvväikse kõrvaltoime avaldumise tõenäosuse pärast nii karmilt reageeriti?
AstraZenecal avaldusid tõepoolest kõrvaltoimed, mis varasematest uuringutest ei selgunud. See oli ootuspärane. Harvadel juhtudel esineb kõrvaltoimeid ühel inimesel miljonist. Kui sul pole olnud võimalik teha eelnevat uuringut miljoni inimesega, siis ei pruugigi nendele kõrvaltoimetele jälile jõuda. Kui sa lased vaktsiini rahvastikku, siis tulevad ka üliharuldased kõrvaltoimed välja.
Tol ajal tehti analüüse, mis näitasid, et sõltumata eagrupist on AstraZeneca vaktsiini kõrvaltoimed igal juhul ohutumad kui COVID-i läbipõdemine. Vaktsiin eemaldati kasutusest, sest meil olid olemas alternatiivid. Ja mitte polnud alternatiiviks COVID-i läbipõdemine, vaid ohutumad vaktsiinid nagu Pfizer ja Moderna.
Vaktsiinitootjad väitsid alguses, et vaktsiinide tõhusus on 90% ja enamgi. Täna näeme, et tõhusus nii suur ei ole. Me kõik teame inimesi, kes on vaktsineeritud, kuid ometi koroonat põdenud. Vaktsiinivastased näevad siin ravimifirmade pettust. Millest selline infosegadus?
Siin on mitu tegurit mängus. Esiteks toodeti vaktsiine teisele tüvele kui see, mis on täna prevalentne. Esimese tüve puhul võiski tõhusus olla 95% kanti, kuid paraku on viirus elav. Ühendkuningriigist ja Lõuna-Aafrika Vabariigist on tulnud uusi tüvesid. Deltatüvi on seninähtuist kõige agressiivsem. Siiski arvan, et ka praegune efektiivsus on palju kõrgem kui näiteks gripivaktsiini puhul, mida manustame hea meelega igal sügisel.
Teiseks on oluline vaadata vaktsiinide tõhusust eagrupiti. COVID mõjutab enim eakaid inimesi, kellel on rohkem kaasuvaid haiguseid. Nendes eagruppides on vaktsineeritusmäär kõrgem. Ehk kui ühes potis on väga palju inimesi ja see pott on juba eelnevalt suure nakatumise tõenäosusega, siis sinna satubki rohkem vaktsineeritud nakatunuid.
Soovitan siinkohal vaadata Krista Fischeri analüüse, kus ta võrdles eagrupiti vaktsiinide tõhusust nakatumiste, hospitaliseerimise ja raskelt läbipõdemise ennetusel. Selgus, et kõikides eagruppides, isegi 80+ eagrupis, olid näitajad vaktsineeritutel kordades paremad. Samuti on need patsiendid, kes intensiivravile satuvad, väga üksikutel juhtudel vaktsineeritud. Kui nad ka sinna satuvad, siis saavad nad oluliselt kiiremini välja. 4-5 päevaga, versus keskmiselt 18 päeva vaktsineerimata inimestel.
Isegi kui aktsepteerime fakti, et vaktsiinide kaitse pole 95%, mõju väheneb ajas ning tekib uusi tüvesid, siis tänane Eesti statistika näitab, et laias laastus 30% haiglasse sattunutest on vaktsineeritud. Mõnel päeval on number isegi suurem. Millega seda seletada?
Need numbrid peegeldavad kõrget vaktsineeritust vanemates eagruppides, kes juba eos nakatuvad kergemini ja haigestuvad raskemini. Siit ka 30% vaktsineeritud patsiente. Kui aga vaadata seda gruppi eraldi, võrrelda vaktsineerituid ja vaktsineerimata inimesi, siis näeme, et eakaid vaktsineerituid satub haiglatesse oluliselt vähem kui eakaid vaktsineerimata inimesi. Kui nad siiski satuvad haiglasse, siis põevad nad kergemini ja saavad varem välja. Intensiivravi näitajad on oluliselt kaldu vaktsineerimata inimeste poole: 95% vaktsineerimata ja 5% vaktsineerituid.
Kas kolmandast tõhustusdoosist on kasu või mitte? Meediast leiab vastuolulist infot.
Mina usaldan siinkohal uuringut, mis avaldati New England Journal of Medicine'is, kus võrreldi tõenäosust haigestuda ja raskelt haigestuda kaks ning kolm süsti saanud inimeste vahel. Leiti, et õigeaegselt kolmanda doosi saanutel oli 11-19 korda väiksem tõenäosus haigestuda või raskelt haigestuda, kui neil, kes olid kaks doosi saanud. Lisaks peab uurima epidemioloogilisi andmeid. Iisraeli kõrgelt vaktsineeritud populatsiooni näitel näeme, et kuus kuud peale teise doosi saamist hakkasid nakatumised ja hospitaliseerimised jälle sagenema. Niipea kui alustati kolmandate süstidega, tuli kõver alla. Meie Regionaalhaiglas kindlasti usume tõhustusdoosi vajalikkusesse ja üle 1000 inimese on juba kolmanda süsti saanud.
Oleks loogiline järeldada, et mingil hetkel nõrgeneb ka kolmas doos ja järgneb neljas, viies ja sealt muudkui edasi. Kas praegused andmed viitavad sellele, et peame hakkama kaks korda aastas vaktsineerima? Kas uutele tüvedele töötatakse välja uusi vaktsiine?
Raske on ennustada, mida tulevik toob. Siin on veel palju lahtist. Vaktsiine, mis vajavad lõpliku tõhususe saavutamiseks kolme doosi, on veel. Näiteks puukentsefaliidi vaktsiin, mis vajab immuunsuse väljakujunemiseks kolme doosi.
On püstitatud hüpotees, et ka koroonaviirus võib vajada kolme doosi vaktsiini. Ent võttes arvesse muteerumist ja uute tüvede teket, võib võitlus kujuneda pikemaks. Täpselt samamoodi nagu gripiga, mille vastu peab iga hooaeg tegema uue süsti. Selles ei ole midagi veidrat ega otseses mõttes kahjulikku. Teeme igal sügisel gripivaktsiini ja koroonavaktsiini ning katsume edasi elada.
Tulevik on teatud määral meie kätes. Kui tõepoolest selgub, et seoses uute tüvede tekkega on vaja pidevalt vaktsiinikuure uuendada ja uusi vaktsiine välja töötada, siis on tegu mõttekohaga. Kas saame midagi ära teha, et aeglustada uute tüvede teket? Oma rolli mängib vaktsiinisolidaarsus ehk mil määral panustame näiteks sellesse, et ka arengumaades oleks kõrge vaktsineeritusmäär. Nii aitame vältida viiruse muteerumist.
Valitsus suunab kodanikke vaktsineerima, andes neile vabamad võimalused ringi liikumiseks ja põhjendab seda madalama nakkusohtlikkusega. Küsitledes oma tutvusringkonda selgub, et nii mõnedki vaktsineeritud on siiski nakkuse saanud. Tõsi, küll kergemalt ja ei pruugi sellest ise arugi saada, kuid võivad sellest hoolimata nakkust teistele edasi kanda. Kas valitsuse retoorika peab paika või on tegemist piitsa ja prääniku meetodiga innustamaks laiemat hulka inimesi vaktsineerima?
Mainitud Fischeri analüüsidest näeme, et vaktsineeritud nakatuvad vähem. Haiguse edasi kandmiseks peab ise nakatunud olema. Mõned uuringud on näidanud, et asümptomaatiline kandvus langeb vaktsineeritute seas lausa 90%.
Teiseks näeme epidemioloogilistest andmetest Iisraelis, et kui tõusis täiskasvanute vaktsineeritute määr, siis ühtlasi langes nakatumise määr alaealiste laste seas, kes ei olnud vaktsineeritud. See tõestab vaktsiinide kaitsvat mõju nakkuse ülekandvuse eest. Küll aga teame, et tegu pole täiusliku kaitsega, sest ka vaktsineeritud suudavad nakatuda ja teisi nakatada. Siin on huvitav jälgida, kas nakatunud vaktsineeritu kannab viirust samal määral edasi kui vaktsineerimata inimene. Hiljuti leidis Eesti meedias kajastust The Lanceti uuring, kus leiti, et nakatunud vaktsineeritud kannavad haigust üle, kuid nende viiruskandvuse periood on lühem kui vaktsineerimata inimestel. Tähendab, et nad nakatavad lühemat aega.
Kindel on see, et nakkuse edasikandumine vaktsineeritud inimeselt on madalam kui vaktsineerimata inimeselt. Me ei tea, mis see määr on, aga iga määr aitab. Viiruse puhul, mis levib ühelt inimeselt 5-le ja 5-lt inimeselt 25-le ja sealt eksponentsiaalselt edasi, omab kasvõi ühe nakkusahela läbi lõikamine tohutut mõju.
Laste vaktsineerimine on küll paljudele tundlik teema, ent siiski vanusepiiri vaikselt langetatakse. Teatud vaktsiine tehakse sünnitusmajas kõikidele imikutele riikliku programmi alusel. Kas COVID-i vaktsiin võib varsti nende hulka kuuluda?
Võib nii minna. Praegu ütleb esmane FDA hinnang, et 5-11-aastaste seas on vaktsiin ohutum kui läbipõdemine. Sealt ka soovitus 5-11-aastaseid vaktsineerida. Täna on vastava otsuse langetanud ainult USA. Euroopa Ravimiamet pole seda veel teinud, erinevalt 12-17-aastaste vaktsineerimisest. Tuginedes USA andmetele, tundub, et varem või hiljem tuleb ka Euroopas soovitus vaktsineerida 5-11-aastaseid.
Koroonat puudutav info on ajas muutuv ja põhjustab teadlaste ning mitteteadlaste vahel vääritimõistmist. Teadlased mõistavad, et mida rohkem sa midagi uurid, seda rohkem tuleb uut infot peale ning vanad teadmised võivad valeks osutuda. Tavainimesel on sellega raske leppida. Millised on teie hinnangul suurimad paradigma muutused, millega peaksid leppima ka arstid ise?
Neid on palju. Alates sellest, kuidas koroonaviirus levib. On lahvatanud tohutu debatt selle ümber, kas koroonaviirus on aerosoolidega leviv ehk õhkleviv nakkus või piisknakkus ehk lähikontaktis leviv. Üha enam andmeid viitab sellele, et tegu on siiski aerosoolidega leviva nakkusega. Selles valguses on maskide kandmine veelgi tähtsam.
Ehk levib nagu tuulerõuged?
Jah, või nagu leetrid. Ehkki nakkuskordaja R pole nii kõrge kui leetritel, siis nakatumise dünaamika viitab pigem õhklevikule. Seetõttu kanname Regionaalhaiglas alati maske, sõltumata vaktsineeritusest.
Teine paradigma muutus on see, et tegemist on muteeruva viirusega. Alguses arvati, et COVID on suhteliselt staatiline viirus, praegu aga näeme järjest uusi tüvesid.
Kolmas koht, kus ma leian, et paradigma muutus on tekkimas ja vajalik, on viiruse mõju noortele. Alfatüvi võis tõepoolest noortele võrdlemisi ohutu olla. Tänaseks see nii enam ei ole. Meil on olnud surmajuhtumeid noorte seas - üks 11-aastane tüdruk on Eestis koroonaviiruse tagajärjel surnud. Lausa 46% küsitletud noortest on kogenud vähemalt ühte pika COVID-sündroomi tunnust nagu vaimse võimekuse langus, ärevus või erinevad valud. Konservatiivsetel andmetel on need sümptomid noorte seas kestnud üle kahe ja poole kuu ja seda vähemalt 8% juhtudest. Infot selle kohta, kuidas COVID noori mõjutab, tuleb järjest juurde. Varasemalt täiesti terve laps võib saada raske põletikureaktsiooni.
Kas on teada, millised inimesed põevad koroonat raskemalt?
Tänaseks on riskiprofiil järjest enam selginemas. Eriti näeme seda rasedate puhul. Mäletan hästi, kui mu enda abikaasa oli esimese laine ajal rase. Lugesime esmaseid andmeid ja olime lohutatud, sest paistis, et rasedad justkui ei ole riskirühmas. Täna on tulnud uudiseid UK-st, kus iga viies kriitilises seisus patsient on vaktsineerimata rase.
Võime järeldada, et rasedale on vaktsineerimine väiksema riskiga kui läbipõdemine?
Mina rasedana kindlasti seda täringut ei viskaks, et vaadata, kas põen COVID-i läbi ja äkki läheb õnneks. Praegused andmed näitavad väga selgelt, et rasedad on oluline riskirühm. Samal ajal näeme läänemaades sadu tuhandeid rasedaid, kes on ohutult vaktsineeritud.
Kas ajahorisont pole hetkel veel liiga lühike? Kuidas saame nii varases etapis hinnata vaktsiini mõju veel sündimata lastele?
Spekuleerida võib alati. Üldiselt on tänaseks tõestatud, et vaktsiin otseselt lootesse ei kandu, küll aga võivad tekkida antikehad. Isegi kui spekuleerime tuleviku üle, siis täna teame kindlalt, et rasedana on suur oht raskelt põdeda, kaotada laps ja isegi elu. Peame lühikest perspektiivi arvesse võtma, mitte kartma seda, mida toob kauge tulevik. Vaktsineerimise puhul kehtib üldreegel, et kõrvaltoimed, mida kahe kuu möödumisel ei nähta, ei avaldugi.
Vaktsiinivastased toovad vastuargumendina välja, et kui oled noor ja sportlik, siis tõenäosus COVID-i raskelt põdeda on väike. Need, kellel on pikk elu ees, võiksid koroona läbi põdeda, lootuses, et haigus kulgeb kergelt.
Raskeid juhtumeid on tuvastatud isegi noorte tippsportlaste seas. UK tippteadurid tegid analüüsi, kus uuriti epidemioloogilisi andmeid 12-17-aastaste seas ja selgus, et vaktsineerimisega kaasnevad ohud on alati madalamad kui COVID-i läbipõdemisega kaasnevad ohud. Vaktsineerimine õigustab ennast igal juhul, ka väga madala leviku korral.
Kas tänaseks on välja joonistunud nende inimeste profiil, kes koroonasse ei nakatu? Me kõik teame ju tutvusringkonnas perekondi, kus neljast kolm haigestuvad, kuid üks millegipärast ei nakatu.
Mu enda ema oli selline, kes sõltumata isa haigestumisest jäi ise terveks. Hetkel ei oska me kindlalt öelda, mis neid inimesi kaitseb. Spekulatsioone on COVID-i jooksul palju tehtud, aga kindlat vastust pole. Soovitan Eesti Geenivaramu tegemistel silma peal hoida. Võimalik, et Geenivaramu suudab tuvastada seoseid geneetilise tasemini välja.
Seega pigem loeb geneetika kui elustiil?
Seda ma ei julge väita, aga absoluutselt iga haiguse põdemisel on mingi geneetiline komponent. Lihtsalt suurus varieerub.
Järelikult argument, et kui olen tervislik, ergutan oma immuunsüsteemi talisupluse, küüslaugu ja hea unega, siis saan koroonast kergemini jagu, ei pea paika?
Enne kui ma pole näinud uuringut, mis kinnitab, et talisuplus kaitseb COVID-i eest, ei julge ma midagi sellist küll väita.
Raske haiguse puhul loetakse eelnevat head füüsilist vormi leevendavaks teguriks. Kas see kehtib ka koroona puhul?
Infektsioonhaiguse puhul ma nii ei ütleks. Võtame näiteks HIV. Sõltumata sellest, kui tervislikult sa varem elasid, nakatumise korral kannatad igal juhul. Samamoodi COVID-i puhul. Eks kerge leevendav mõju võib ju olla. Kõrge vererõhk on üks riskifaktor ja inimesed, kellel seda probleemi pole, on koroona eest natuke paremini kaitstud. Aga milleks riskida? On ju korduvalt nähtud juhtumeid, kus eelnevalt heas vormis inimesed nakatuvad ning neil tekib haigusjärgselt pikaaegne sündroom, mis võib isegi aastaks rivist välja lüüa.
Kui palju on tänaseks Eestis dokumenteeritud patsiente, kellel on arvestatavaid kõrvaltoimeid esinenud?
Ma ei oska täpseid arve peast kohe nimetada. Selles osas peaks konsulteerima Terviseametiga. Need arvud on piisavalt madalad, et ei saa meie igapäevatöös suurt tähelepanu. Maailma andmetest teame, et anafülaksiat (tugev allergiline reaktsioon vaktsiinile) esineb viiel juhul miljonist. Võrdleme seda penitsilliiniga, kus anafülaksiat esineb ühel juhul 10 000-st ehk ligi 20 korda sagedamini. Ometi kasutame penitsilliini igapäevaselt. Või näiteks müokardiit, mis on enim tähelepanu saanud just mRNA vaktsiinide puhul. Riskigrupis on just noored mehed. Selle sagedus on oluliselt madalam vaktsineerimise kõrvaltoimena kui COVID-i läbipõdemise puhul. Enamikul juhtudest on see oluliselt kergemini mööduv müokardiit kui müokardiit, mille saaksid COVID-i läbipõdemisel.
Palju on räägitud COVID-patsientide ravi kulukusest, mis tuleb tavapatsientide ravi arvelt. Siin võib tõmmata paralleeli näiteks suitsetamisest või alkoholismist tulenevate tervisehädadega, milles inimene on samuti mingil määral ise süüdi. Ometi on COVID-i kontekstis retoorika jõulisem ehk vaktsineerimata inimesed peaksid oma ravi osaliselt või täielikult kinni maksma. Suitsetajate ja alkoholi liigtarvitajate puhul seda juttu ei räägita.
Ei ole midagi salata, kulud on massiivsed. Üks voodipäev intensiivravi osakonnas võib maksta 1000 eurot, spetsiifiliste masinate kasutamisel isegi 2000 eurot. Üksikud vaktsineeritud patsiendid, kes intensiivi satuvad, saavad välja 4-5 päevaga. Vaktsineerimata patsiendid võivad seal olla 18 päeva ja kauemgi. Vaktsineerimata patsientidele kulub tohutuid summasid. Kõige kallim ravijuht läks maksma 200 000 eurot, mille eest saaks ravida umbes 10 südant.
Tekitab tõesti küsimuse, kuidas me nii vastu peame? Juba praegu on personali valmisolek töötada COVID-osakondades langenud. Ka vahendid valmistavad muret. Lõppude lõpuks on meil ainult üks pott, kust me raha saame, ning see pole põhjatu.
Mis puudutab seoseid alkoholi liigtarvitamise ja suitsetajatega, siis ma näen siin kahte erinevust. Inimest ajab alkoholi liigtarvitama seisund, mida võib juba omaette haiguseks nimetada. Alkoholism ei ole lõpuni inimese kontrolli all. Samuti põhjustab suitsetamine ja alkoholi liigtarvitamine kahju ainult inimesele endale, kuid mittevaktsineerimine ja nakkuse levitamine teeb kahju ka teistele.
Koroonakriis on väldanud üle pooleteise aasta ning jätkuvalt on teemaks haiglate ülekoormus. Kui uute lainete tulek oli ette teada, siis miks ei tehtud suuremaid ettevalmistusi osakondade laiendamise ja voodikohtade juurde tekitamise näol? Vahest oleks plaaniline ravi siis vähem mõjutatud olnud.
Fakt, et oleme suutnud minna väga lühikese ajaga 200-lt patsiendilt 600-le, ongi suure ettevalmistuse tulemus. Tegu ei ole hetkeolukorrale reageerimisega. Esimese laine ajal pidime tõesti kõike kiiresti üles ehitama hakkama, kuid vastavad kriisiplaanid tegutsemiseks olid olemas juba enne pandeemiat.
Planeerimisel on omad piirid. Võime luua telke, lisada voodeid, tellida hingamisaparaate, kuid personali nii kiiresti juurde osta ei saa. Näiteks kogenud anestesioloogi väljakoolitamine kestab 9-10 aastat. Juba täna oleme olukorras, kus võtame tööle tudengeid ehk inimesi, kelle õpe ei ole veel lõpule jõudnud. Meditsiin ei ole sama mis auto tootmine, kus ühe margi suure nõudluse korral saame teiste markide tootmise seisma jätta. Inimene ei ole auto. Selleks, et tegeleda COVID-patsientidega peame ootele panema tavapatsiendi. Ent kui ravi ja operatsioon edasi lükkuvad, süveneb ka tervisemure ja tulemus kannatab. Paraku oleme olukorras, kus ressursside suunamine COVID-patsienti ei sünni valutult ja ilma ohvriteta.